REVISIÓN
Complicaciones por infección de Covid-19 en mujeres embarazadas y neonatos en el año 2020
Complications from Covid-19 infection in pregnant women and neonates in the year 2020
María Fernanda Islas Cruz1, Daniela Cerón Gutiérrez1, Alfredo Templos Morales1, Jesús Carlos Ruvalcaba Ledezma1, Ana Karen Cotarelo Pérez2, Josefina Reynoso Vázquez3, Claudia Teresa Solano Pérez4, Lorenzo Octavio Aguirre Rembao5
1 Estudiante de la licenciatura en Médico Cirujano en [UAEH] Universidad Autónoma del Estado de Hidalgo, México
2 Departamento de Medicina y Maestría en Salud Pública, [UAEH] Universidad Autónoma del Estado de Hidalgo, México.
3 Estudiante de la Maestría en Salud Pública, [UAEH] Universidad Autónoma del Estado de Hidalgo, México.
4 Departamento de Farmacia y Maestría en Salud Pública [UAEH] Universidad Autónoma del Estado de Hidalgo, México.
5 Departamento de Medicina [UAEH] Universidad Autónoma del Estado de Hidalgo, México.
* Autor para correspondencia.
|
|
Attribution-NonCommercial-ShareAlike 4.0 International License La revista no cobra tasas por el envío de trabajos, |
|
Resumen
La infección por Covid-19, se ha convertido en una emergencia en salud pública, a casi un año de su aparición ha dejado millones de muertos, el binomio materno-fetal es vulnerable ante este riesgo y la atención a este grupo, es un servicio esencial que requiere de apego a medidas de prevención, y desigualdad económica; el acceso y la capacidad de los servicios de salud son trascendentes en esta pandemia.
Objetivo. Describir las complicaciones y sintomatología principal relacionadas con infección por Covid-19 en mujeres embarazadas y neonatos a nivel mundial y número de casos reportados en México.
Metodología. Se realizó una revisión sistemática en Cochrane, MEDLINE, PubMed, NCBI, Scielo y Google Scholar. páginas de la OMS, Secretaria de Salud de México, (FEMECOG), 3 libros acerca de Coronavirus, 2020, información para la determinación de la morbimortalidad materno fetal y sintomatología por infección COVID-19 de diciembre, 2019 a julio, 2020; en cuanto a la epidemiología mexicana se revisaron fuentes actualizadas de octubre de 2020.
Resultados. Las mujeres embarazadas con infección por Covid-19 tienen alto riesgo de experimentar complicaciones obstétricas y neonatales: aborto espontáneo, parto pretérmino, restricción del crecimiento intrauterino, ingreso a unidad de cuidados intensivos, necesidad de ventilación mecánica y neumonia. En la infección por Covid-19 las características clínicas más comunes fueron fiebre, tos y fatiga. Hasta el 18 de octubre del 2020 se han registrado un total de 6,761 embarazadas y/o puérperas y 1387 recién nacidos positivos confirmados a Covid-19 en México.
Conclusión. La comorbilidad en embarazadas es determinante en la evolución, comportamiento y complicaciones de la infección por Covid-19 y las medidas de prevención ineficientes, de continuar así, los resultados serán indudablemente negativos.
Palabras clave
COVID-19 y embarazo; SARS-CoV 2 y embarazo; coronavirus y embarazo; pandemia y embarazo; neonatales y covid-19; infección perinatal por coronavirus
Abstract
The Covid-19 infection has become a public health emergency, almost a year after its appearance it has left millions of deaths, the maternal-fetal pairing is vulnerable to this risk and care for this group is a service essential that requires adherence to prevention measures, and economic inequality; the access and capacity of health services are transcendent in this pandemic.
Objective. Describe the complications and main symptoms related to Covid-19 infection in pregnant women and neonates worldwide and the number of cases reported in Mexico.
Methodology. A systematic review was performed in Cochrane, MEDLINE, PubMed, NCBI, Scielo, and Google Scholar. pages of the WHO, Secretary of Health of Mexico, (FEMECOG), 3 books about Coronavirus, 2020, information for the determination of fetal maternal morbidity and mortality and symptoms due to COVID-19 infection from December 19, 2019 to July, 2020 Regarding Mexican epidemiology, updated sources from October 2020 were reviewed.
Results. Pregnant women with Covid-19 infection are at high risk of experiencing obstetric and neonatal complications: miscarriage, preterm delivery, intrauterine growth restriction, admission to the intensive care unit, need for mechanical ventilation and pneumonia. In Covid-19 infection, the most common clinical characteristics were fever, cough, and fatigue. Until October 18, 2020, a total of 6,761 pregnant and / or postpartum women and 1,387 positive newborns confirmed to Covid-19 have been registered in Mexico.
Conclusion. Comorbidity in pregnant women is a determining factor in the evolution, behavior and complications of Covid-19 infection and inefficient prevention measures, if this continues, the results will undoubtedly be negative.
Keywords
COVID-19 and pregnancy; SARS-CoV 2 and pregnancy; coronavirus and pregnancy; pandemic and pregnancy; neonatal and covid-19; perinatal coronavirus infection
Introducción
En el inicio de la pandemia, se consideraba que la mujer embarazada no tenía mayor riesgo de contraer la infección por SARS CoV-2(1), incluso algunos autores mencionan que este grupo de pacientes tiene menos riesgo de presentar enfermedad grave por el sistema específico de coagulación/fibrinólisis del embarazo sin enfermedad preexistente(2), situación controversial para otros autores que confirman el mayor riesgo de enfermedad grave(3), además existían muy pocos reportes al respecto, hasta febrero de este año solo se tenía un reporte de 9 casos escrito por Chen y Cols.(4) sin embargo al paso de los meses y a medida que fue aumentando el número de contagios en todo el mundo y la necesidad imperiosa de conocer la fisiopatología de la enfermedad, se fueron realizando un mayor número de autopsias, iniciando con los reportes de Italia(5), seguida por España, Argentina y Estados Unidos, la información ha ido cambiando, en todas direcciones. Durante el embarazo se experimentan cambios fisiológicos hematológicos, cardiovasculares, pulmonares e inmunológicos(6), que pueden favorecer el aumento en el riesgo de padecer infecciones respiratorias virales más graves(1,7,8,9), algunos de estos cambios son aumento en los factores de coagulación y del fibrinógeno, aumento del volumen plasmático y del gasto cardiaco, disminución de resistencia vascular sistémica, cambios hormonales diabetogénicos, y de mayor importancia cambios respiratorios como disminución de la expansión pulmonar y disminución de reserva espiratoria junto con disminución de la capacidad funcional residual, entre muchos otros cambios(9). Hasta la fecha los datos para evaluar la prevalencia y la gravedad de COVID-19 entre mujeres embarazadas y determinar si los signos y síntomas difieren entre mujeres embarazadas y no embarazadas son limitados(10), pero las enfermedades crónico-degenerativas, son reportadas con mayor frecuencia entre las mujeres embarazadas contagiadas con síntomas más severos que en las mujeres no embarazadas(3). La evaluación de complicaciones perinatales, no está aún muy clara, pero existen varios reportes al respecto(10-14).
Sintomatología y morbimortalidad relacionada con infección por SARS-CoV-2 en mujeres embarazadas y neonatos
Según un informe de 39 estudios el más grande en número, donde se analizaron las infecciones por los diferentes coronavirus, la fiebre, tos, disnea y la fatiga fueron las características clínicas más comunes de las mujeres embarazadas infectadas por coronavirus con una prevalencia que varió del 30 al 67% en el SARS-CoV-2, del 50 al 78% en el MERS-CoV y 80–97% en SARS-CoV. La prevalencia combinada de todos los síntomas clínicos fue del 26% con un IC del 95% (15,2 a 40,1)(15,30). La neumonía fue el síntoma clínico más diagnosticado entre las embarazadas en las tres infecciones por coronavirus; la presencia de neumonía con criterios de severidad se asocia con una alta tasa de mortalidad materna(11,13,14,16,17,26-30).
De los artículos elegibles, se reportó información sobre infecciones causadas por SARS-CoV-2 entre un total de 92, 683 embarazos. Dentro de las complicaciones en la mujer embarazada por orden de frecuencia fueron el ingreso a Unidad de Cuidados Intensivos (UCI) (18), aborto espontaneo, parto prematuro, preeclampsia, restricción de crecimiento fetal y muerte; en cuanto a las complicaciones perinatales en orden de frecuencia se encuentran el sufrimiento fetal, ingreso a Unidad de Cuidados Intensivos Neonatales (UCIN), muerte perinatal, asfixia neonatal y Apgar menor de 7 en los primeros 5 minutos(12,13,17,18,26-30).
En los últimos 4 meses los criterios de ingreso a UCI son con 1 o más de los siguientes criterios: Presión sistólica < 90mmHg, Frecuencia respiratoria >25 y Estado mental alterado o empeorado(18). Los criterios para estadificación de gravedad de la infección por COVID-19 se encuentran en la Tabla 1(19)
Tabla 1 Criterios de gravedad.
|
Severidad |
Signos y Síntomas |
Factores de riesgo |
|
Leve a moderada |
Asintomática Fiebre moderada, tos moderada y rinorrea. |
Sin comorbilidades Buen cumplimiento y fácil acceso a cuidados |
|
Moderada |
Fiebre alta Disnea moderada Tos severa |
Comorbilidades: Hipertensión, diabetes mellitus, enfermedad renal, enfermedad cardiovascular, enfermedad pulmonar, HIV, medicamento inmunosupresor. Situaciones obstétricas: Preeclampsia, restricción de crecimiento fetal, labor pre término. Situaciones sociales: Pobre cumplimiento, accesibilidad limitada a cuidados. |
|
Severa |
Disnea Hipotensión Tos con expectoración sanguinolenta Sospecha de coinfección bacteriana Falla sistémica -renal, hepática, etc. Deshidratación Confusión, y disminución de respuesta.
|
|
El estudio observacional más grande se realizó entre el 22 de enero y el 7 de junio, en EE.UU.(20), como parte de la vigilancia de COVID-19, los Centros de Control de Enfermedades (CDC) recibieron informes de 326,335 mujeres en edad reproductiva (15 a 44 años) que tuvieron resultados positivos en las pruebas para el SARS-CoV-2, el virus que causa el COVID-19; las mujeres con embarazo confirmado y resuelto fueron 91,412 (28,0%) con infecciones confirmadas por laboratorio, pero sin seguimiento; entre ellas, 8,207 (9,0%) estaban embarazadas y fueron las que fueron estudiadas con seguimiento. Las mujeres embarazadas y no embarazadas sintomáticas con COVID-19 informaron frecuencias similares de tos (> 50%) y falta de aire (30%), pero las mujeres embarazadas informaron con menos frecuencia dolor de cabeza, dolores musculares, fiebre, escalofríos y diarrea(20-25). En otro de los estudios de EE.UU. en la ciudad de Nueva York, la enfermedad pulmonar crónica, la diabetes mellitus y las enfermedades cardiovasculares se notificaron con más frecuencia entre las mujeres embarazadas que entre las mujeres no embarazadas.(20,21,22,23) En esta revisión se encontraron diferentes comorbilidades que agravaron la infección entre las embarazadas infectadas por CoV-2, del total de mujeres embarazadas infectadas con CoV-2, la tasa de diabetes gestacional fue del 9,6%, mientras que la hipertensión se informó en el 8,5% de las mujeres embarazadas infectadas con CoV-2(20,21); cabe destacar que la mayoría de estas mujeres contaba con obesidad con un índice de masa corporal (IMC) ≥30 kg/m2 60,5%, además de las comorbilidades ya mencionadas(21). En conjunto de los estudios, los síntomas principales fueron fiebre, tos y fatiga en los casos leves, en los casos más severos mialgias, cefalea, y disnea(20-39)
Reportes epidemiológicos en México
Hasta el 18 de octubre se han registrado 19,423 casos de mujeres con embarazo/puerperio en seguimiento por infección por COVID-19(11,26) Fig. 1 y 2. EL 34.8% (n=6,761) han resultado positivas a COVID-19, de las cuales han fallecido 153, registrándose una letalidad de 2.22 % y una Razón de Mortalidad Materna (RMM) a la semana 41 de 9.5 x 100,000 Recién Nacidos Vivos (RNV)(24).
Los estados con mayor número de casos de mujeres embarazadas o puérperas con casos positivos a COVID-19 son Ciudad de México con 845, Estado de México con 459 y Tabasco con 454. A la misma fecha se tienen reportados 7,949 recién nacidos notificados en plataforma, de los cuales 17.4 % (n=1,387) son positivos a COVID-19(24,25). De acuerdo al trimestre de gestación las muertes reportadas durante el embarazo el 12.5% se presentó en el primer trimestre, el 14.5% en el segundo trimestre, 38.8% en el tercer trimestre, y en el puerperio 34.2% Fig. 3(24).
Objetivo
Describir las complicaciones y sintomatología principal relacionadas con infección por Covid-19 en mujeres embarazadas y neonatos a nivel mundial y número de casos reportados en México.
Metodología
Se realizó una revisión sistemática en fuentes de internet, se revisaron 52 artículos, de los cuales 12, no fueron de utilidad para la finalidad del estudio, de los 40 restantes, 36 contaban con estadísticas, y 4 reportes de 1 caso; se utilizaron páginas como Cochrane, MEDLINE, PubMed, NCBI, Scielo y Google Scholar. Además de información de páginas oficiales de la OMS, Secretaria de Salud de México, Federación Mexicana de Colegios de Obstetricia y Ginecología, A.C. (FEMECOG) y de 4 libros acerca de Coronavirus, 2020.
El periodo incluido para la determinación de la morbimortalidad materno fetal general y sintomatología principal fue de diciembre de 2019 a julio 2020; en cuanto a la epidemiología en México se revisaron fuentes actualizadas de octubre de 2020. Solo se incluyeron artículos publicados con datos completamente accesibles sobre mujeres embarazadas infectadas con SARS-CoV-2. Aquellos artículos no disponibles en versión texto completo fueron excluidos de la revisión. Se extrajeron datos sobre manifestaciones clínicas, resultados maternos y perinatales, así como epidemiología de casos reportados en México.
Resultados
Las manifestaciones clínicas más frecuentes fueron fiebre, tos, disnea y mialgia con una prevalencia que varió de 30 a 97%, mientras que la linfocitopenia y la proteína C reactiva fueron los hallazgos de laboratorio anormales más frecuentes (55 a 100%)(4,6,12,30,34,35,37,40). La neumonía fue el síntoma clínico más diagnosticado de la infección por COVID-19 con una prevalencia que varió entre el 71 y el 89%(12,30,38). La neumonía bilateral (57,9%) y la opacidad en vidrio deslustrado (65,8%) fueron las imágenes de TC más frecuentes(10,16,30,34). En cuanto al resultado materno, la tasa de parto prematuro <37 semanas de gestación fue del 14,3%, preeclampsia (5,9%), aborto espontáneo (14,5%), rotura prematura de membranas pretérmino (9,2%) y restricción del crecimiento fetal (2.8%). Del total de mujeres embarazadas infectadas con coronavirus, el 56,9% se resolvió embarazo por cesárea, el 31,3% ingresó a la UCI, mientras que el 2,7% murió. Entre los resultados perinatales, se calificó el sufrimiento fetal (26,5%) y la asfixia neonatal (1,4%). Solo el 1.2% de los recién nacidos tuvieron una puntuación de Apgar <7 a los 5 min. El recién nacido ingresado en la UCIN fue de un 11,3%, mientras que la tasa de muerte perinatal fue del 2,2%(4). En la revisión actual, ninguno de los estudios informó la transmisión de CoV-2 de la madre al feto en el útero durante el período de estudio(1,4,17,26,39-41). Sin embargo, algunos estudios con un grupo reducido de pacientes han planteado la posibilidad de transmisión vertical, pero se necesitan pruebas más definitivas antes de que los primeros hallazgos basados en observaciones incompletas y estudios serológicos con resultados inciertos puedan utilizarse para asesorar a las mujeres embarazadas sobre el riesgo de infección congénita por el SARS-CoV-2(34). La letalidad de COVID-19 en la embarazada en México es de 2.22%, y el mayor riesgo de muerte en pacientes infectadas se encuentra en el tercer trimestre y puerperio. (24)
La OMS en su guía de manejo clínico de la infección por COVID-19 sugiere que, dado que la transmisión puede ser asintomática, las pacientes embarazadas que hayan podido tener contacto con el virus deben ser monitorizadas cuidadosamente y se han de tomar las mismas medidas de precaución y protección infecciosa que con el resto de la población.(42).
Durante la gestación no se han implementado protocolos especiales para la atención del embarazo, excepto las consultas por telemedicina, sin embargo, si se ha hecho para la asistencia del nacimiento y la lactancia(1,8,19,27,33,34).
Las principales causas de defunción en la mujer embarazada reportadas fueron: COVID-19 (18.5%), enfermedad hipertensiva, edema y proteinuria en el embarazo, parto y puerperio (16.7%); hemorragia obstétrica (16.5%); probable COVID-19 (6.2%); Aborto (5.5%). Cabe resaltar que las causas indirectas no infecciosas representaron el 18.3% del total de las defunciones y que el grupo de edad con mayor número de muertes maternas es el de 30 a 34 años.
Las entidades con más defunciones maternas son Estado de México, Chiapas, Chihuahua, Jalisco, Ciudad de México y Puebla(24).
Es importante señalar que de todas las causas de muerte materna el mayor porcentaje es la causada por Infección por COVID-19(24)
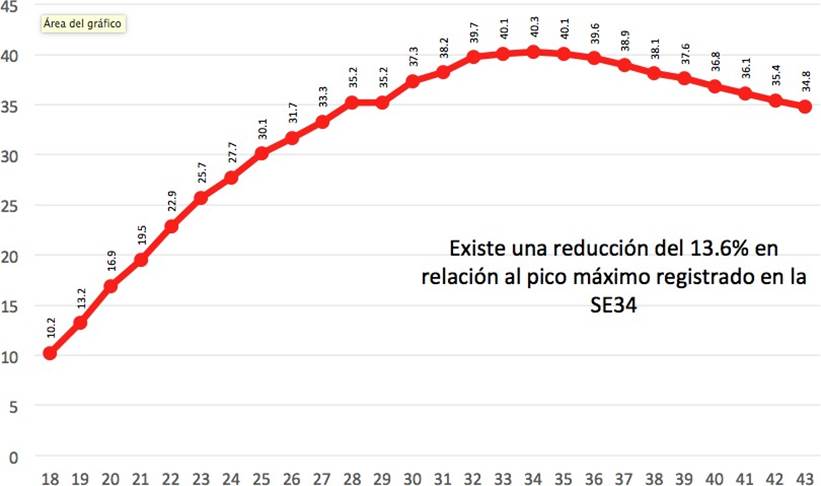
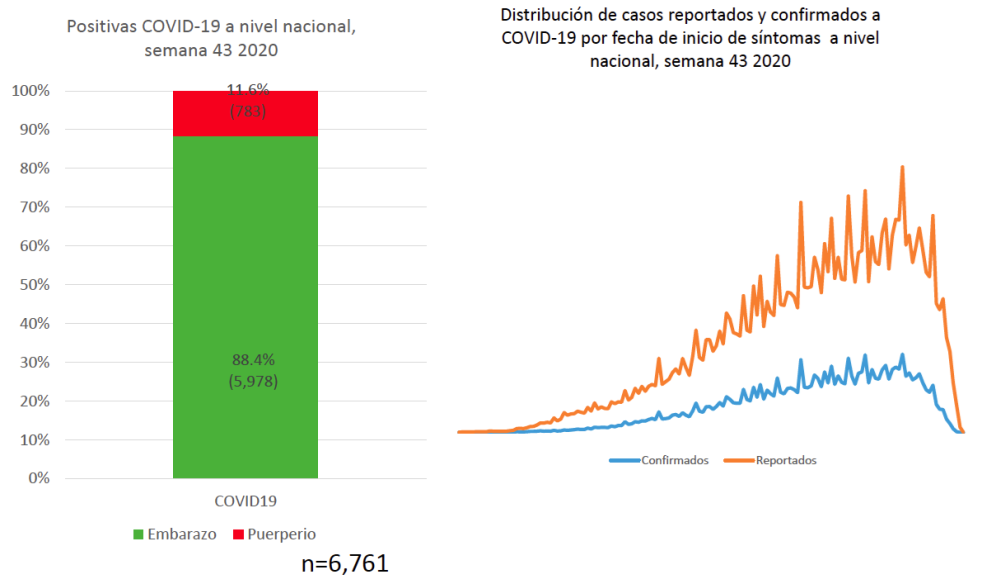
Figura 2. Fuente: Dirección General de Epidemiología/Sistema Nacional de Vigilancia Epidemiológica/ sistema de Vigilancia Epidemiológica de Enfermedades Respiratorias/Mujeres embarazadas/ Semana epidemiológica 43 2020, corte 18 de octubre de 2020.

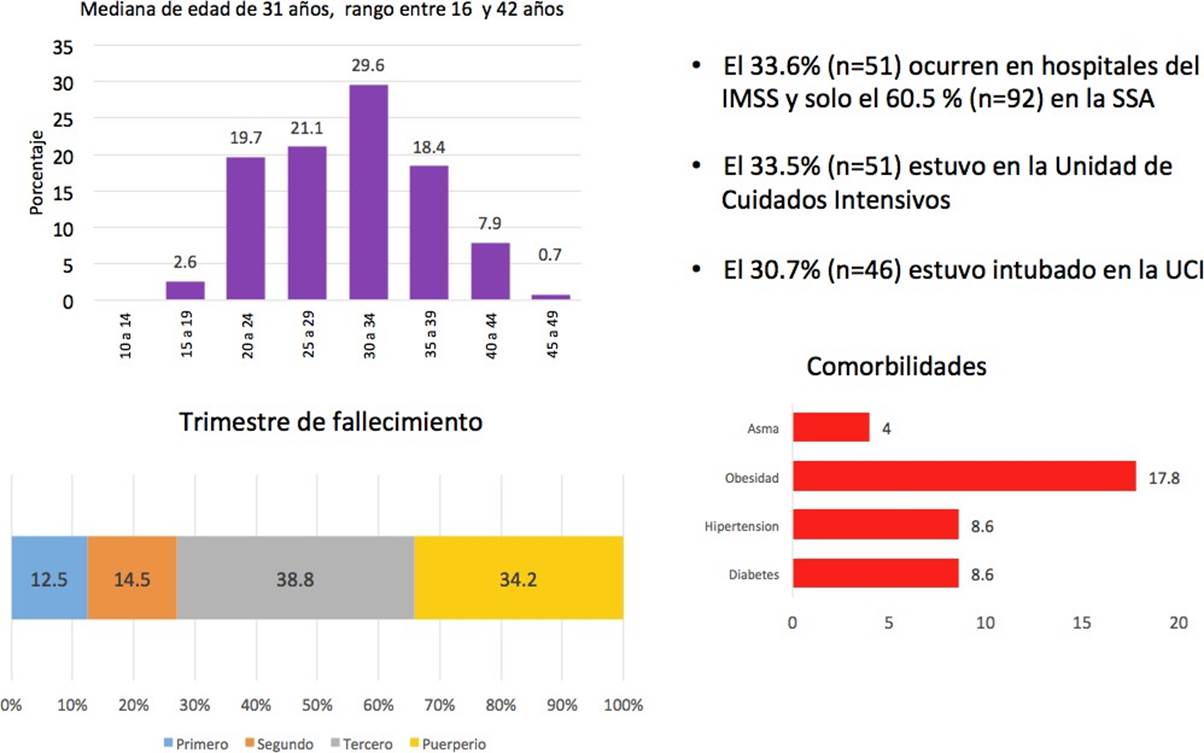
Figura 3. Fuente: Dirección General de Epidemiología/Sistema Nacional de Vigilancia Epidemiológica/ sistema de Vigilancia Epidemiológica de Enfermedades Respiratorias/Mujeres embarazadas/ Semana epidemiológica 43 2020, corte 18 de octubre de 2020
Discusión
El análisis de esta serie de estudios nos brinda una orientación general, sobre lo que está ocurriendo en la población de mujeres embarazadas y la infección por COVID-19, sin embargo existen pocos datos referentes a la infección por SARS-CoV-2 durante el embarazo, sin embargo, los datos existentes acerca de la infección por otros coronavirus similares (Severe Acute Respiratory Syndrome [SARS-CoV] o el Middle East Respiratory Syndrome [MERS-CoV]), hacen extrapolable el posible efecto del SARS-CoV-2 en la mujer embarazada(11,15).
En la información de partos prematuros (menos de 37 semanas de gestación) y otros problemas con el embarazo y el parto entre las mujeres que dieron positivo por COVID-19 durante el embarazo; se desconoce si estos problemas estaban realmente relacionados con el virus que causa COVID-19 por falta de información y seguimiento(13). En la mayoría de estudios se reportaron muy pocos casos de partos prematuros antes de las 34 SDG
No hay evidencia actual de que el virus es teratogénico(34).
Ninguno de los estudios informó la transmisión de CoV de la madre al feto en el útero, esto puede deberse a una expresión muy baja de la enzima convertidora de angiotensina 2 (ACE2) en las células de la interfase materno-fetal temprana, como sugirieron diferentes expertos(15,35).
Al observar comparativamente entre la mortalidad materna en mujeres infectadas por COVID-19 en México, y la literatura internacional, no existen diferencias, aunque es alarmante que la causa número uno en muerte materna actualmente sea la infección grave por COVID-19 (24).
Las mujeres gestantes normalmente viven una alteración de emociones debido al impacto de la pandemia por COVID-19, más aún aquellas pacientes con morbilidades asociadas al embarazo como la diabetes gestacional muestran miedo relacionado con la posibilidad de contagiarse también el temor de tener que llegar al hospital en estas fechas de crisis a la labor de parto y que este se complique por ambas situaciones(36).
En este artículo también queremos destacar la necesidad de tener datos más completos para poder comprender la magnitud del riesgo de enfermedad o complicación resultante de la infección por SARS-CoV-2 en mujeres embarazadas. Deben existir más estudios observacionales longitudinales, sobre la evolución de los embarazos en mujeres infectadas, y los resultados de los embarazos y sus efectos sobre la madre y el recién nacido en nuestra población, ya que las características de nuestro país difieren mucho con las reportadas en países desarrollados. Hasta el momento no hay evidencia científica de alto nivel de las principales fuentes de información disponibles a nivel mundial que son series de casos, opiniones de grupos de expertos y, recientemente, se han publicado revisiones sistemáticas de estudios de cohorte, que constituyen un siguiente nivel de evidencia. Por lo tanto, a partir de estas revisiones es posible emitir recomendaciones y buenas prácticas consensuadas(32).
Conclusiones
Al parecer las mujeres embarazadas pueden tener un mayor riesgo de contraer una enfermedad grave por Covid-19 en comparación con las no embarazadas en gran medida derivado de los cambios fisiológicos y comorbilidades asociadas al embarazo; la comorbilidad más frecuente a nivel mundial y en nuestro país es la obesidad; y dentro de la población embarazada no infectada en relación a la infectada, hay un incremento de complicaciones principalmente el parto prematuro y aborto espontaneo. No se aprecian diferencias significativas entre la sintomatología principal presentada en el grupo de embarazadas y las no embarazadas.
La infección por Covid-19 en los recién nacidos de madres infectadas son poco frecuentes. Algunos recién nacidos dieron positivo al virus que causa Covid-19 poco después del nacimiento; se desconoce si estos recién nacidos contrajeron el virus antes, durante o después del nacimiento por contacto cercano con una persona infectada.
La mayoría de los recién nacidos que dieron positivo por el virus que causa Covid-19 presentaron síntomas leves o ningún síntoma y se recuperaron. Sin embargo, hay algunos informes de recién nacidos con enfermedad grave por Covid-19. La muerte materna por infección Covid-19 ocupa ya el primer lugar desplazando a otras causas como hemorragia obstétrica y síndrome preeclampsia/eclampsia asociada a la alta prevalencia de infecciones por Covid-19 en nuestro país, resultado de la pobre eficiencia de medidas de prevención, de continuar así, los resultados serán indudablemente negativos.
Referencias
1. Sociedad Española de Ginecología y Obstetricia. S.E.G.O. Recomendaciones para la prevención de la infección y el control de la enfermedad por coronavirus 2019 (COVID-19) en la paciente obstétrica. http://www.rhaprofesional.com/wp-content/uploads/2020/03/SEGO_Espa%C3%B1a.pdf
2. Zhong Y, Cao Y, Zhong X, Peng Z, Jiang S, Tang T, Chen H, Li X, Xia Y, Cheng Y, Zhao X, Immunity and Coagulation/Fibrinolytic Processes may Reduce the Risk of Severe Illness in Pregnant Women with COVID-19, American Journal of Obstetrics and Gynecology (2020), doi: https://doi.org/10.1016/j.ajog.2020.10.032.
3. Elligton S., Strid P., Tong, V.T., and Cols. Characteristics of Women of Reproductive Age with Laboratory-Confirmed SARS-CoV-2 Infection by Pregnancy Status — United States, Centers for Disease Control and Prevention. Weekly / Vol. 69 / No. 25. https://www.cdc.gov/mmwr/volumes/69/wr/mm6925a1.htm
4. Chen H, Guo J, Wang C, Luo F, Yu X, Zhang W, et al. Clinical characteristics and intrauterine vertical transmission potential of COVID-19 infection in nine pregnant women: A retrospective review of medical records. Lancet 2020 [Internet] Disponible en: http://www.sciencedirect.com/science/article/pii/S0140673620303603. DOI: 10.1016/S0140-6736(20)30360-3.
5. Carsana L, Sonzogni A, Nasr A, et al. Pulmonary post-mortem findings in a series of COVID-19 cases from northern Italy: a two-centre descriptive study [published online ahead of print, 2020 Jun 8]. Lancet Infect Dis. 2020;S1473-3099(20)30434-5. doi:10.1016/S1473-3099(20)30434-5
6. Dashraath P, Wong JLJ, Lim MXK, Lim LM, Li S, Biswas A, Choolani M, Mattar C, Su LL. Coronavirus disease 2019 (COVID-19) pandemic and pregnancy. Am J Obstet Gynecol. 2020 Jun;222(6):521-531. doi: 10.1016/j.ajog.2020.03.021. Epub 2020 Mar 23. PMID: 32217113; PMCID: PMC7270569.
7. Chen D, Yang H, Cao Y, Cheng W, and Cols. Expert consensus for managing pregnant women and neonates born to mothers with suspected or confirmed novel coronavirus (COVID-19) infection. Int J Gynaecol Obstet. 2020 May;149(2):130-136. doi: 10.1002/ijgo.13146. Epub 2020 Apr 1. Erratum in: Int J Gynaecol Obstet. 2020 Jul;150(1):136. PMID: 32196655.
8. Poon LC, Yang H, Lee JC, Copel JA, Leung TY, Zhang Y, et al. Guía provisional de la ISUOG sobre la infección por el nuevo coronavirus de 2019 durante el embarazo y el puerperio: información para los profesionales sanitarios. Ultrasonido Obstet Gynecol. 2020 doi: 10.1002 / uog.22013. [ Artículo gratuito de PMC ] [ PubMed ] [ CrossRef ] [ Google Scholar ]
9. Ramsey PS, Ramin KD. Pneumonia in pregnancy. Obstet Gynecol Clin North Am 2001; 28:553–69. https://doi.org/10.1016/ S0889-8545(05)70217-5
10. Yang P, Wang X, Liu P, Wei C, He B, Zheng J, et al. Características clínicas y evaluación de riesgos de los recién nacidos de madres con COVID-19. J Clin Virol. 2020; 127 : 104356. [ Artículo gratuito de PMC ] [ PubMed ] [ Google Scholar ]
11. Schwartz DA. Un análisis de 38 mujeres embarazadas con COVID-19, sus bebés recién nacidos y la transmisión materno-fetal del SARS-CoV-2: infecciones maternas por coronavirus y resultados del embarazo. Arch Pathol Lab Med. 2020; 144 : 799–805. [ PubMed ] [ Google Académico ]
12. Rahul K Gajbhiye, Deepak N Modi, Smita D Mahale. Pregnancy outcomes, Newborn complications and Maternal-Fetal Transmission of SARS-CoV-2 in women with COVID-19: A systematic review. 2020. medRvix. doi: https://doi.org/10.1101/2020.04.11.20062356doi
13. Yan J, Guo J, Fan C, Juan J, Yu X, Li J, et al. Enfermedad por coronavirus 2019 (COVID-19) en mujeres embarazadas: un informe basado en 116 casos. Soy J Obstet Gynecol. 2020 doi: 10.1016 / j.ajog.2020.04.014. [ Artículo gratuito de PMC ] [ PubMed ] [ CrossRef ] [ Google Scholar ]
14. Mostaured A.K, Nuruzzaman K, Golam M, Juwel R, COVID-19 infection during pregnancy: a systematic review to summarize possible symptoms, treatments, and pregnancy outcomes. 2020. medRvix. doi: https://doi.org/10.1101/2020.03.31.20049304
15. Diriba K, Awulachew E, Getu E. El efecto de la infección por coronavirus (SARS-CoV-2, MERS-CoV y SARS-CoV) durante el embarazo y la posibilidad de transmisión vertical materno-fetal: una revisión sistemática y metanálisis. Eur J Med Res. 2020; 25 (1): 39. Publicado el 4 de septiembre de 2020. Doi: 10.1186 / s40001-020-00439-w
16. Liu D, Li L, Wu X, Zheng D, Wang J, Liang B. Embarazo y resultados perinatales de mujeres con neumonía COVID-19: un análisis preliminar. Disponible en SSRN. [ PubMed ]
17. Juan J, Gil MM, Rong Z, Zhang Y, Yang H, Poon LC. Effect of coronavirus disease 2019 (COVID-19) on maternal, perinatal and neonatal outcome: systematic review. Ultrasound Obstet Gynecol. 2020 Jul;56(1):15-27. doi: 10.1002/uog.22088. PMID: 32430957; PMCID: PMC7276742.
18. Martinez-Portilla RJ, Goncé A, Hawkins-Villarreal A, Figueras F. A Spanish-translated clinical algorithm for management of suspected SARS-CoV-2 infection in pregnant women. Lancet Infect Dis 2020; published online April 9. https://doi.org/10.1016/S1473-3099(20)30285-1.
19. Herrera M, Arenas J, Rebolledo M, Baron J, Embarazo e infección por Coronavirus COVID-19. Información para profesionales de la salud. Fundación internacional de Medicina Materno Fetal-Keralty. Abril. 2020 https://www.flasog.org/static/COVID-19/FIMMF.pdf
21. Breslin N, Baptiste C, Gyamfi-Bannerman C, et al. Coronavirus disease 2019 infection among asymptomatic and symptomatic pregnant women: two weeks of confirmed presentations to an affiliated pair of New York City hospitals. Am J Obstet Gynecol MFM 2020. Epub April 9, 2020. https://doi.org/10.1016/j.ajogmf.2020.100118
22. Campbell KH, Tornatore JM, Lawrence KE, et al. Prevalence of SARS-CoV-2 among patients admitted for childbirth in southern Connecticut. JAMA 2020. https://doi.org/10.1001/jama.2020.8904
23. Sutton D, Fuchs K, D’Alton M, Goffman D. Universal screening for SARS-CoV-2 in women admitted for delivery. N Engl J Med 2020;382:2163–4. https://doi.org/10.1056/NEJMc2009316
24. Gobierno de México. Dirección General de Epidemiología. Secretaria de Salud. Informe Epidemiológico Semanal de Embarazadas y Puérperas estudiadas, ante sospecha de Covid-19. Semana epidemiológica 43 de 2020, emitido 19 de octubre. https://www.gob.mx/cms/uploads/attachment/file/586082/Boletin26_EmbaPuerp_19oct2020semana43.pdf
25. Gobierno de México. COVID-19. Lineamiento para la prevención y mitigación de COVID-19 en la atención del embarazo, parto, puerperio y de la persona recién nacida. Versión 2: 20 de julio, 2020.
26. World Health Organization. Coronavirus disease (COVID-19) pandemic. https:// www.who.int/emergencies/diseases/novel-coronavirus-2019
27. Dunjin Ch., Huixia Y., Yun C., and Cols. Consenso de expertos para el manejo de mujeres embarazadas y recién nacidos de madres con infección por el nuevo coronavirus (COVID-19) sospechada o confirmada. Int J Gynaecol Obstet. 2020 mayo; 149 (2): 130-136. doi: 10.1002 / ijgo.13146. Epub 2020 1 de abril. https://pubmed.ncbi.nlm.nih.gov/32196655/
28. Chen H, Guo J, Wang C, Luo F, Yu X, Zhang W, et al. Características clínicas y potencial de transmisión vertical intrauterina de la infección por COVID-19 en nueve mujeres embarazadas: una revisión retrospectiva de historias clínicas. Lanceta. 2020; 395 (10226): 809–815. [ Artículo gratuito de PMC ] [ PubMed ] [ Google Scholar ]
29. Lei D, Wang C, Li C, Fang C, Yang W, Cheng B y otros. Características clínicas del COVID-19 en el embarazo: análisis de nueve casos. Chin J Perinat Med. 2020; 23 (03): 225–231. [ Google Académico ]
30. Chung M, Bernheim A, Mei X, Zhang N, Huang M, Zeng X y col. Características de la tomografía computarizada de la radiología del nuevo coronavirus de 2019 (2019-nCoV) . 2020; 295 (1): 202-207. [ Artículo gratuito de PMC ] [ PubMed ] [ Google Scholar ]
31. Martínez Portilla RJ, Torres Torres J, Gurrola Ochoa R, de León JC, Hernández Castro F, Dávila Escamilla I, Medina Jiménez V, et al. Protocolo de la Federación Mexicana de Colegios de Obstetricia y Ginecología para sospecha de SARS-CoV-2 en mujeres embarazadas. 2020;88:1-15. https://doi.org/10.24245/gom. v88id.4183
32. Huntley BJF, Huntley ES, Di Mascio D, Chen T, Berghella V, Chauhan SP. Rates of Maternal and Perinatal Mortality and Vertical Transmission in Pregnancies Complicated by Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-Co-V-2) Infection: A Systematic Review. Obstet Gynecol. 2020 Aug;136(2):303-312. doi: 10.1097/AOG.0000000000004010. PMID: 32516273.
33. Wang L, Shi Y, Xiao T, et al. Chinese expert consensus on the perinatal and neonatal management for the prevention and control of the 2019 novel coronavirus infection (first edition). Ann Transl Med 2020;8(3):47-55.
34. Lamouroux A, Attie-Bitach T, Martinovic J, Leruez-Ville M, Ville Y. Evidencia a favor y en contra de la transmisión vertical para el síndrome respiratorio agudo severo coronavirus 2. Am J Obstet Gynecol . 2020; 223 (1): 91.e1-91.e4. doi: 10.1016 / j.ajog.2020.04.039
35. Li M, Chen L, Zhang J, Xiong C, Li X. La expresión del receptor de SARS-CoV-2 ACE2 de la interfaz materno-fetal y los órganos fetales mediante un estudio de transcriptoma unicelular. Más uno. 2020; 15 (4): e0230295. doi: 10.1371 / journal.pone.0230295. [ Artículo gratuito de PMC ] [ PubMed ] [ CrossRef ] [ Google Scholar ]
36. Cotarelo Pérez AK, Reynoso Vázquez J, Solano Pérez CT, Hernández Ceruelos MCA, Ruvalcaba Ledezma JC. Impacto del COVID-19 en las emociones de mujeres embarazadas con diabetes gestacional. JONNPR. 2020;5(8):891-904. DOI: 10.19230/jonnpr.3765
37. Wang X, Zhou Z, Zhang J, Zhu F, Tang Y, Shen X y otros. Un caso de nuevo coronavirus 2019 en una mujer embarazada con parto prematuro. Clin Infect Dis. 2020 doi: 10.1093 / cid / ciaa200. [ Artículo gratuito de PMC ] [ PubMed ] [ CrossRef ] [ Google Scholar ]
38. Murphy S. El bebé recién nacido da positivo por coronavirus en Londres. El guardián. 2020; 14.
39. Wang S, Guo L, Chen L. Informe de un caso de infección neonatal por COVID-19 en China [publicado en línea el 12 de marzo de 2020] Clin Infect Dis. 2020 doi: 10.1093 / cid / ciaa225. [ Artículo gratuito de PMC ] [ PubMed ] [ CrossRef ] [ Google Scholar ]
40. Dong L, Tian J, He S, Zhu C, Wang J, Liu C, et al. Posible transmisión vertical del SARS-CoV-2 de una madre infectada a su recién nacido. JAMA. 2020; 323 : 1846–1848. [ Artículo gratuito de PMC ] [ PubMed ] [ Google Scholar ]
41. Shailendra K. Saxena. Coronavirus Disease 2019 (COVID-19) Epidemiology, Pathogenesis, Diagnosis, and Therapeutics. Centre for Advanced Research, King George’s Medical University, Lucknow, India. Editorial Springer; 2020
42. Organización Mundial de la Salud. Manejo clínico de la COVID-19: orientaciones provicionales. Organización Mundial de la Salud, [publicado 27 mayo 2020] [revisado 2020; Citado agosto, 2020]. Disponible en: https://apps.who.int/iris/bitstream/handle/10665/332638/WHO-2019-nCoV-clinical-2020.5-spa.pdf?sequence=1&isAllowed=y
