REVISIÓN
Trastornos de la Conducta Alimentaria y Diabetes Mellitus: Tratamiento nutricional
Eating Disorders and Diabetes Mellitus: Nutritional treatment
Magnolia Navarro-Falcón1, Ignacio Jáuregui-Lobera2,3, Griselda Herrero-Martín2,4
1 Instituto de Endocrinología y Nutrición ENDAMA, Hospital Sanitas CIMA. Barcelona. España
2 Universidad Pablo de Olavide. Carretera de Utrera s/n. 41013 Sevilla. España
3 Instituto de Ciencias de la Conducta. Fernando IV, 27. 41011 Sevilla. España
4 Norte Salud Nutrición. Manuel Arellano, 9. 41010 Sevilla. España
* Autor para correspondencia.
|
|
Attribution-NonCommercial-ShareAlike 4.0 International License La revista no cobra tasas por el envío de trabajos, |
|
Resumen
El presente trabajo describe las particularidades en el manejo nutricional y la presentación clínica de los pacientes diabéticos con trastornos de la conducta alimentaria.
Es importante el diagnóstico precoz de estas comorbilidades, para tomar las medidas necesarias y evitar complicaciones. Los profesionales sanitarios deben estar alerta a los signos de alarma (incremento de HbA1c, cambios de peso, omisión del tratamiento, excesiva preocupación en la calidad y cantidad de comida, etc.).
Según algunos estudios, hasta el 60% de los pacientes con Diabetes Mellitus tipo 1 y hasta el 40% de los pacientes con Diabetes Mellitus tipo 2 pueden cumplir criterios de trastornos de la conducta alimentaria (Diabulimia, Trastorno por atracón, Síndrome del comedor nocturno y formas no específicas).
El tratamiento debe llevarse a cabo por un equipo interdisciplinar, teniendo como objetivo principal el restablecimiento del peso adecuado y el control de los comportamiento propios de los trastornos de la conducta alimentaria (purgas, omisiones de tratamiento, atracones, restricciones), se debe establecer un plan dietético nutricional progresivo, evitando centrar la atención en el recuento de raciones de hidratos de carbono, sino en la educación nutricional adecuada y en aquellos con insulina asegurar su adecuada administración. Es importante establecer con el paciente objetivos reales (peso, controles glucémicos, HbA1c) y hablar sobre las complicaciones agudas y crónicas de la diabetes con el paciente y la familia.
Todavía quedan muchas áreas de estudio para mejorar el tratamiento integral de estos pacientes.
Palabras clave
Diabetes Mellitus; trastorno de conducta alimentaria; nutrición; anorexia; bulimia; insulina; diabulimia
Abstract
This paper describes the special characteristics in nutritional management and clinical presentation of patients with diabetes and eating disorders at the same time.
The screening of these two comorbidities is important in order to take the necessary measures and to avoid complications. Professionals should be aware for warning signs (High HbA1c, weight changes, treatment omission , excessive concern about the quality and quantity of meal, etc.).
Some studies show that more than 60% of type 1 Diabetes Mellitus and more than 40% of type 2 Diabetes Mellitus meet criteria for eating disorders (Diabulimia, Binge Eating Disorder, Night eating syndrome and non-specific forms).
The treatment must be carried out by an interdisciplinary team, with the main objective of restoring adequate weight and avoiding of eating disorders’ behavior (purges, treatment omission, binge eating, restrictions), a progressive dietary plan must be established, not to be focus on counting carbohydrate rations, but on adequate nutritional education and on those patients with insulin to ensure its adequate administration. It is important establish real objectives (weight, blood measure test, HbA1c) and to discuss acute and chronic complications of diabetes not only with the patient but with his/her family.
There are still many study´areas to improve the comprehensive treatment of these patients.
Keywords
diabetes mellitus; eating disorder; nutrition; anorexia; bulimia; insulin; diabulimia
Introducción
Las adolescentes y mujeres jóvenes diabéticas tienen hasta 2,4 veces más riesgo de desarrollar un trastorno de conducta alimentaria (TCA) comparado con sus pares no diabéticas, en parte debido a que las pautas del tratamiento de la diabetes exigen al paciente y a sus familiares un control constante sobre la dieta, el control de peso, la actividad física. Además, en el caso de la Diabetes Mellitus tipo 1 (DM1) es muy frecuente el diagnóstico en contexto de una complicación aguda (cetoacidosis diabética) lo que se asocia a pérdida peso previo al diagnóstico.
Los objetivos generales del presente trabajo son describir las características clínicas particulares de los pacientes con estas comorbilidades (DM y TCA), fisiopatología, particularidades del diagnóstico, tratamiento de nutricional y farmacológico de en estos pacientes.
Los pacientes con DM1 tipo 1 presentan una alta prevalencia de trastornos de la conducta alimentaria comparados con aquellos que no presentan diabetes. Lo que incrementa la frecuencia y acelera el desarrollo de complicaciones crónicas (retinopatía, neuropatía, nefropatía diabética, ceguera, osteoporosis), e incremento de complicaciones agudas (cetoacidosis diabética, hipoglucemias) y muerte.
En lo que respecta a la DM2, y los TCA además del incremento de las complicaciones crónicas, se asocia el sobrepeso y la obesidad.
Una parte importante del tratamiento de la diabetes consiste en la confianza del paciente y la familia con el personal sanitario que conforma el equipo, para ello se debe hablar desde el inicio sobre el plan de alimentación, la importancia de respetar el tamaño de las raciones y un control de la cantidad, composición y frecuencia de los alimentos consumidos, todo ello para determinar la dosis de insulina a pautar.(1)
El diagnóstico y el tratamiento de la DM afecta la calidad de vida de los pacientes, por las exigencias que conlleva el control de la dieta y las dosis de insulina, si es el caso; o el control de glucemia capilar, todo lo cual favorece el desarrollo de otros problemas mentales (estrés, miedo a la hipoglucemias e hiperglucemias, ansiedad y síntomas de depresión) Estas patologías y los TCA deben ser diagnosticados adecuadamente mediante el uso de herramientas diagnósticas y anamnesis dirigida.
El objetivo de este trabajo es la revisión de la literatura actual sobre las particularidades en el manejo nutricional y la presentación clínica de los pacientes diabéticos con trastornos de la conducta alimentaria.
Metodología
Para realizar la búsqueda bibliográfica, hemos recurrido a las bases de datos PubMed, SciELO y Dialnet.
Los criterios de inclusión empleados para la búsqueda han sido; artículos completos originales y de revisión, así como libros y guías de práctica clínica de la especialidad, redactados en inglés o español, de los últimos 15 años, que evalúen el diagnóstico, características epidemiológicas y el tratamiento dietético- nutricional y endocrinológico de los TCA en pacientes diabéticos,
Los términos MeSH utilizados en la búsqueda han sido: feeding and eating disorder y diabetes, diabulimia, anorexia, bulimia.
Los resultados obtenidos tras la búsqueda fueron de 274 artículos y libros, de los cuáles únicamente 35 aportaban información relevante para la elaboración de este artículo, según los criterios de inclusión mencionados.
Resultados
Trastornos de conducta alimentaria(2)
Tabla 1. Criterios diagnósticos de DSM-5 (2013 - Adaptado).
|
Diagnóstico de DSM-5 |
Criterios |
|
Anorexia |
A. Restricción de ingesta con respecto a los requerimientos, lo que lleva a pérdida de peso significativa B. Miedo intenso a ganar peso o engordar, o comportamientos que eviten la ganancia de peso a pesar de un peso significativamente bajo- C. Alteración de la percepción del peso y la imagen corporal. |
|
Bulimia |
A: Episodios de atracón recurrente (un atracón se considera una ingesta de alimentos de forma superior en comparación con sus pares en un periodo determinado de tiempo y sensación de pérdida de control). B. Episodios compensatorios recurrentes para tratar de evitar la ganancia de peso (vómitos autoinducidos, uso de laxantes, diuréticos, u otros medicamentos, ayuno o ejercicio excesivo. C. Los atracones y purgas aparecen al menos una vez por semana durante 3 meses. D. Auto-examen de la forma corporal y el peso. E. No ocurre solo durante los episodios de anorexia |
|
Trastorno por atracón (TA) |
Episodios recurrentes de atracones. Que se caracteriza por: 1. comer en un corto periodo de tiempo cantidades de comida francamente por encima de la mayoría de gente comería en las mismas circunstancias. 2. Sensación de pérdida de control. B. los atracones están asociados con 3 o más de los siguientes casos: 1. Comer más rápido de lo normal. 2. Comer hasta sentir disconfort y plenitud. 3. Comer grandes cantidades de alimentos sin hambre 4. Comer sin compañía por sentimiento de vergüenza por la cantidad de comida ingerida. 5. Sentimiento de disgusto con uno mismo, depresión o culpa. C. Incomodidad por los episodios de atracón D. Periodo: 1 vez por semana durante 3 meses E. No comportamientos compensatorios asociados. |
|
Otros trastorno especificados de alimentación |
Para aquellas que presentan síntomas de TCA, pero que no cumplen todos los criterios. 1. Anorexia nerviosa atípica 2. Bulimia nervosa (con menos frecuencia o tiempo de duración). 3. Trastorno por atracón: (con menos frecuencia o tiempo de duración). 4. Trastorno de Purga. 5. Síndrome de comedor nocturno. |
|
Desórdenes de la alimentación no especificado |
Comprende aquellos comportamientos relacionados con la conducta alimentaria que causen alteraciones en la sociales y laborales pero que no reúne todos los criterios de los TCA “clásicos”. |
Diabetes mellitus
A. CLASIFICACIÓN: (Basada en la publicación de American Diabetes Association 2020)(3)
La diabetes es una patología con múltiples presentaciones y cuyo diagnóstico y progresión varía dependiendo de la fisiopatología que la origina. Se puede clasificar en 4 tipos:
1. Diabetes Mellitus Tipo 1 (DM1): Debido a la destrucción de células β, mediada por anticuerpos, que producen deficiencia absoluta de insulina.
2. Diabetes Mellitus Tipo 2 (DM2): Debido a incremento de la resistencia a la insulina.
3. Diabetes Gestational: diabetes diagnosticada durante el segundo y tercer trimestre de gestación.
4. Diabetes debido a otras causas: síndromes de diabetes monogénica (ejemplo: Diabetes neonatal, MODY), Enfermedades del páncreas exocrino (ejemplo: Fibrosis Quística, Pancreatitis, Cáncer de páncreas, hemocromatosis), y Diabetes inducidas por drogas, hormonas o fármacos (ejemplo: glucocorticoides, acromegalia, feocromocitoma, en el tratamiento de HIV) o post trasplante de órganos, etc.
En este trabajo se hablará de diabetes tipo 1 en cualquier situación que implique déficit de insulina y diabetes tipo 2 cuando se trate de cualquier proceso que implique incremento de la resistencia a la insulina
B. CRITERIOS DIAGNÓSTICO DE DIABETES: Se necesitan dos resultados anormales (en la misma muestra o en muestras separadas, o el criterio 4 solo 1 vez)(3).
Tabla 2. Criterios diagnósticos.
|
Tabla 2: Criterios Diagnósticos |
|
1.Glucemia en ayunas ≥126 mg/dL. |
|
2.Glucemias 2-h Post sobrecarga de 75 g oral de glucosa G≥200 mg/dL |
|
3.HbA1C* (Hemoglobina glicosilada) ≥6.5% |
|
O |
|
4.Pacientes con síntomas de crisis hiperglucémica con glucemia al azar ≥ 200 mg/dL. |
*(HbA1c: es la prueba de laboratorio que calcula el promedio de la glucemia en los últimos 3 meses)
C. FISIOPATOLOGÍA: A continuación se desarrolla de forma simplificada la fisiopatología de DM1 y DM2(3-5)
1. DM1: Anteriormente llamada “diabetes infanto-juvenil” o “diabetes insulinodependiente”, representa el 5–10% de los casos de diabetes, se puede presentar en cualquier momento de la vida, pero los picos de aparición máxima son alrededor de los 5-7 años y la pubertad, con un predominio en varones a partir de los 14 años. Se caracteriza por la destrucción total o parcial de las células β pancreáticas mediada por autoanticuerpos (anticuerpos anti GAD (GAD65), anti insulina (IA-2 /IA-2b), y de transportador de zinc 8 (ZnT8).
2. DM2: (Figura 1) Se caracteriza por un incremento de la resistencia a la insulina en los órganos diana (músculo esquelético, hígado, células β, tejido adiposo, riñón), lo que provoca un incremento en la secreción de insulina por las células β (hiperinsulinismo). Se debe tener en cuenta los factores de riesgo ambientales (obesidad, estilo de vida-dieta y sedentarismo-, antecedentes familiares de primer grado, antecedentes personales de diabetes gestacional y/o parto con feto macrosómico, hiperglucemia o diagnóstico previo de prediabetes, dislipidemia, síndrome del ovario poliquístico e hipertensión arterial).
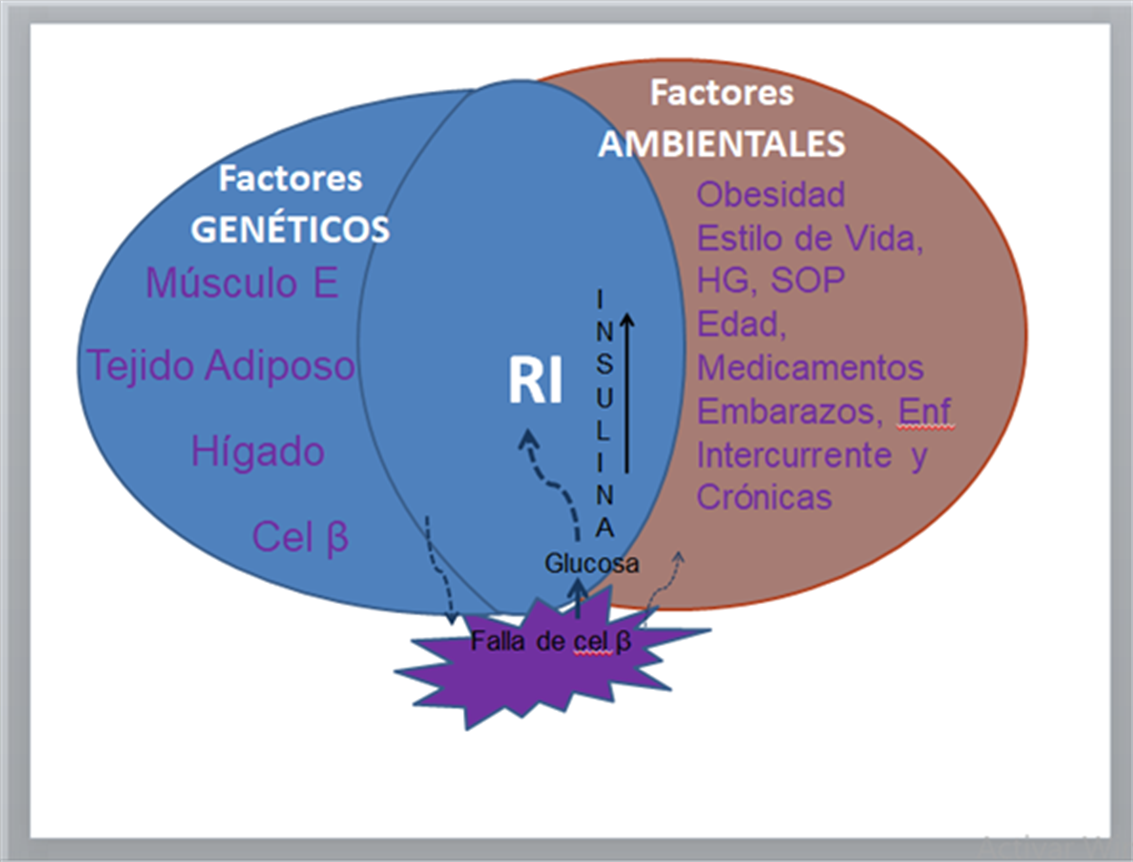
Músculo E: Músculo Esquelético, Cel β: células β, HG: Hígado graso, SOP: síndrome de ovario poliquístico, RI: resistencia a la insulina
Figura 1. Interrelación de factores genéticos y ambientales. Modificado y traducido de Kenneth Cusi, 2009, Clin Liver Dis 13:545–563(5).
Otro factor relacionado con la patogenia de la DM2, es la disminución de la secreción de las incretinas (entre ellas el GLP-1). El llamado “efecto incretina” consiste en el incremento de la secreción de insulina estimulado por la ingesta.
El efecto estimulador de la secreción de insulina mediado por hormonas gastrointestinales es lo que se conoce como efecto incretina y es el responsable del incremento de la secreción de insulina post-administración glucosa por vía oral. Las principales hormonas con efecto incretina son el GLP-1 (glucagon-like peptide), secretado por las células L intestinales del íleon y el colon, y el GIP (gastric inhibitory peptide), secretado por las células K del duodeno y del yeyuno proximal. Además, el GLP-1 también es secretado a nivel de sistema nervioso central (tronco cerebral, cerebro medio e hipotálamo). Ambas hormonas son a su vez degradadas por la enzima DPP-4 (dipeptidil peptidasa).
TCA y Diabetes(6-9)
La asociación de los trastornos de conducta alimentaria y la diabetes mellitus se ha estudiado ampliamente en los últimos años, sobre todo en lo que respecta a la DM1 (estudios originales y de revisión) en los que se observa la relación entre el incremento de HbA1c y la presencia de TCA, así como el incremento de la prevalencia de las complicaciones crónicas de la diabetes.
En el 2015 Colton et al(7), publicaron un estudio longitudinal de 14 años de seguimiento de 126 niñas con DM1 en las que se observó que la probabilidad acumulada de inicio de TCA fue del 60 % a los 25 años de edad, con una duración de aproximadamente 4.3 años (95% CI 3.1–5.5) hasta la remisión, constatando una alta incidencia de trastornos de conducta alimentaria en la muestra estudiada.
Los pacientes diabéticos tienen hasta 2,4 veces más riesgo de desarrollar TCA que sus pares no diabéticos. Favorecido por la necesidad de calcular los requerimientos diarios de insulina (ratio insulina/ración de carbohidratos y sensibilidad a la insulina), además deben calcular y vigilar todo lo que comen especialmente los hidratos de carbono. Un exceso en estos cuidados puede actuar como factor desencadenante de un trastorno de la conducta alimentaria, lo que finalmente redundará en un mal control metabólico.
Herramientas diagnósticas(8-15)
Durante los últimos años se han buscado herramientas útiles y validadas para la detección precoz de estos casos y así facilitar, al personal de salud, el diagnóstico oportuno para evitar las complicaciones agudas y crónicas de estas patologías y por supuesto disminuir la mortalidad(9).
La “Guía de Práctica Clínica sobre Trastornos de la Conducta Alimentaria” publicada por el Ministerio de Sanidad y Consumo en el 2009(8), no sugiere el uso de ningún test especial para esta población. En la práctica clínica se usan las herramientas habituales como el EDE-Q (Cuestionario de TCA) o el EAT (“Eating Attitudes Test”) pero estos no tienen en cuenta preguntas relacionadas con la dosis de insulina o la omisión de tratamiento, datos muy importantes para el diagnóstico de TCA en pacientes con DM1.
En este sentido Markowitz et al(11) en el 2010 validaron un test relativamente rápido (duración menor de 10 minutos) para el despistaje de TCA en pacientes con DM, llamado “The Diabetes Eating Problem Survey” (DEPS-R) y su versión en castellano para población española hecha por el grupo de C. Sancanuto et al(12) del Hospital de Murcia en el 2017, mientras que Pinna et al(13) hicieron lo propio con una cohorte de población italiana ambos en mismo año. Sin embargo estos tests no han sido validados para pacientes con DM2, para estos en el 2006 Meneghini et al.(14) publicaron un estudio en el que recomendaron el uso del “Questionnaire of Eating and Weight Patterns” (QEWP) como prueba de cribaje en paciente con DM2. Nicolau et al en el 2015 utilizaron su forma revisada ‘‘Questionnaire of Eating and Weight Patterns–Revised’’(QEWP-R) en su versión en español para el estudio de 320 diabéticos tipo 2(15).
Otra herramienta que se usa en pacientes con DM1 es el cuestionario SCOFF (“Sick, Control, One, Fat Food questionnaire”), en el que se modifica la última pregunta convirtiéndose en su versión m-SCOFF, que consiste en reemplazar la quinta pregunta general por “Do you ever take less insulin than you should?” (¿Alguna vez te has puesto menos insulina de la que te tocaba?). Cabe destacar que no tiene suficientes estudios para establecer su validez, pero aparentemente sus resultados son comparables con los obtenidos con el Eating Disorder Inventory-3 (EDI-3)(16)
Factores de riesgo(8,17-19)
Los principales factores de riesgo que se han encontrado son:
1. Edad: Adolescentes como en la población en general.
2. Sexo: Mujeres, como en la población en general.
3. Índice de masa corporal: Sobrepeso y obesidad.
4. Relación difícil entre la imagen corporal/ satisfacción corporal (por presión de sus pares, presión socio-cultural por la delgadez,etc).
5. Tratamiento de la diabetes: Excesivo cuidado y control sobre la dieta, peso y control glucémico.
6. Cambios puberales en la forma, composición y peso corporal.
7. Cambios psicológicos y de comportamiento que ocurren durante la pubertad.
8. Incremento o recuperación del peso tras el inicio del tratamiento con insulina o la mejoría del control glucémico.
Signos de alarma(8,11,12,17,18,20,21)
Los principales signos de alarma que se han encontrado son:
1. Pérdida o ganancia de peso no explicada.
2. Hemoglobina glicosilada por encima de objetivos establecidos.
3. Múltiples ingresos por mal control metabólico, incluido complicaciones agudas (cetoacidosis diabéticas o hipoglucemias severas).
4. Grandes fluctuaciones de glucosa sin un motivo aparente (“picos y valles”).
5. “OLVIDOS” de tratamiento (omisión de dosis de insulina y de controles glucémicos, etc.).
6. Jóvenes con mala adherencia al tratamiento antidiabético.
7. Ciclos menstruales irregulares y retraso en el desarrollo de caracteres sexuales secundarios.
8. Infecciones urinarias a repetición.
9. Caída de cabello y piel seca.
10. Ejercicio excesivo.
11. Ideas distorsionadas sobre el tema de la comida, peso y la imagen corporal.
12. Preocupación excesiva por la dieta, cambios en los hábitos dietéticos, atracones.
13. Cambios en el estado de ánimo.
14. Controles glucémicos que no se correlacionan con la HbA1c o con los registros del glucómetro.
Es importante que los profesionales a cargo del tratamiento de estos pacientes estén sensibilizados y conozcan los factores de riesgo y signos de alarma. Para aplicar el tratamiento correspondiente sin demora.
Características según tipo de diabetes
1. DM1 y TCA: Los estudios demuestran que entre el 10–20% de las adolescentes y entre 30–40% de las adolescentes y adultas jóvenes han obviado o alterado alguna dosis para controlar el peso.(16,17)
2. Se llama DIABULIMIA a la condición en la que se omite o disminuye la dosis de insulina de forma deliberada con la finalidad de perder peso. La prevalencia en mujeres entre 18-30 años es mayor del 30%. S. Chandran et al(22) comentan que el término Diabulimia, lo acuñaron los endocrinólogo-pediatras Stuart Brink y Harold Starkman en un artículo publicado en 1998. Según la DSM–5 y CIE-10 esta condición se considera dentro de “Otros trastornos especificados de alimentación”, no como una entidad aparte a pesar de las graves consecuencias que acarrean estos comportamientos, y cuyas patogenia se explica en la Figura 2. En la definición de Bulimia, también se considera la omisión de fármacos (insulina) como un tipo de purga.
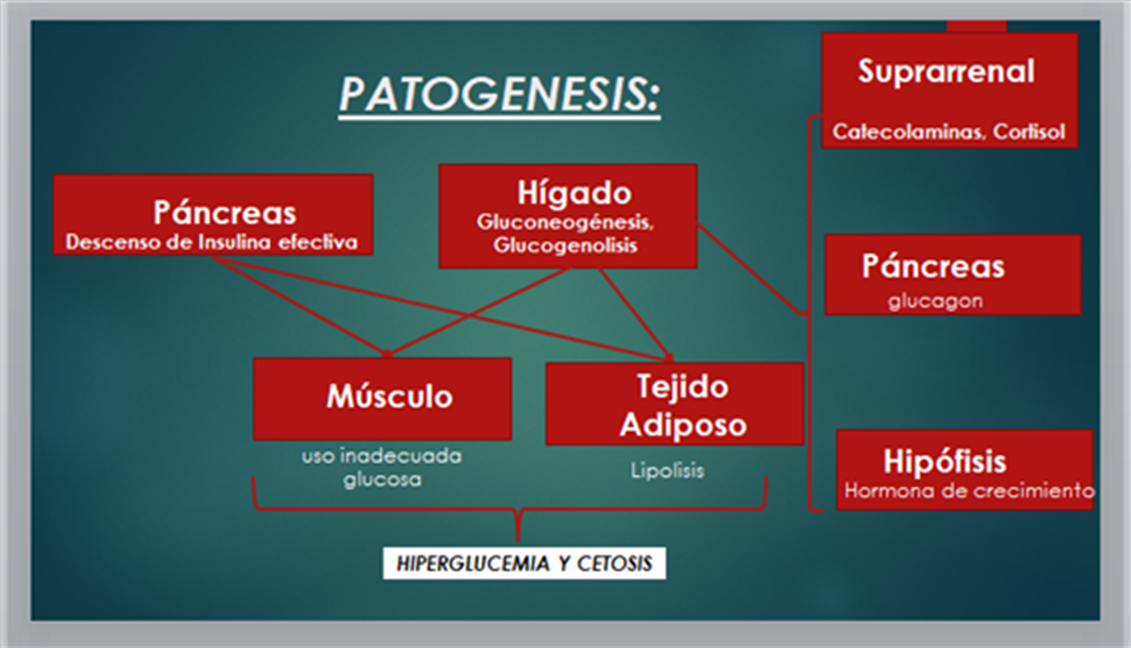
Figura 2. Cuando la concentración de insulina disminuye, se incrementa la acción de hormonas contrarreguladoras (catecolaminas, cortisol, glucagón, hormona de crecimiento) Aunque la paciente no coma (no aporte hidratos de carbono a este ciclo, estas hormonas intentan incrementar la glucemia (mediante 3 vías: incremento de la gluconeogénesis, incremento de la glucogenolisis, disminución del ingreso de la glucosa a los tejidos periféricos) esto último también debido al incremento de los ácidos grasos libres que llegan del tejido adiposo (lipolisis) y la oxidación de ácidos grasos a nivel hepático lo que favorece el desarrollo de cuerpos cetónicos - cuya acumulación resulta en cetonemia, acidosis metabólica y finalmente CETOACIDOSIS DIABÉTICA. Además se produce diuresis osmótica (glucosuria), que lleva a la deshidratación y a la pérdida de peso.
3. Moosavi et al(25) publicaron en el 2015, un reporte de caso en el que una paciente con DM1 y Bulimia usaba insulina en dosis más altas de lo necesario, como una forma atípica de controlar el peso evitando los atracones mediante episodios repetidos y mantenidos de hipoglucemia.
4. Se debe tener en cuenta que no todos pacientes que omiten o manipulan la dosis de insulina lo hacen en contexto de un TCA, ya que también se ve en casos de fobias a las hipoglucemias, a las agujas, a alteraciones del estado de ánimo, problemas económicos o sociales.
5. DM2 y TCA: (1,2,15,21,23,26-30)
Más del 40% de los pacientes con DM2 pueden presentar TCA en forma de TA, síndrome del comedor nocturno y formas no específicas.
Jaworski M. et al,(21) en un estudio a 10 años en un grupo de diabéticos en Polonia observó una prevalencia estable de TCA lo que apoya la importancia del tratamiento oportuno, el desarrollo de métodos de diagnóstico precoz y el tratamiento multidisciplinar de estos pacientes.
En España, el 2015 Nicolau et al(15), publicaron un estudio con 320 adultos con diagnóstico de Diabetes Mellitus tipo 2 en el que se encontró que aproximadamente el 14% de los participantes dio positivo a la presencia de TCA tipo síndrome por atracón. Además, cuando se compararon con los 91 controles, los DM2 tenían un porcentaje mayor de sujetos con “patrones alimentarios patológicos” (11% vs. 0%, p = 0.05).
De la bibliografía se puede señalar que hay evidencia que relaciona el trastorno por atracón con la DM2, lo que hace necesario el descarte precoz en estos pacientes, más aún si nos encontramos con pacientes obesos y DM2(1).
Un subanálisis del estudio TODAY (“Treatment Options for type Diabetes in Adolescents and Youth”)(30), detectó que 26% de los jóvenes con DM2 presentaban test positivos para TA, con relaciones significativamente positivas con obesidad, peor control metabólico, alteraciones psicosocial, y peor calidad de vida.
En referencia al síndrome del comedor nocturno (SCN)(27,28,29). Según Hood et al, en un estudio realizado 2014(28), de 194 pacientes estudiados el 7% cumplía criterios para SCN, que como en la patología antes descrita también se asoció con peor control metabólico (incremento de HbA1c), incremento de IMC y riesgo de obesidad.
Tratamiento interdisciplinar de pacientes con comorbilidad de diabetes mellitus y trastornos de conducta alimentaria(8-10,25,26, 31-33)
RECOMENDACIONES GENERALES:
Alan M. Delamater en su libro Behavioral Diabetes 2020(9), señala que no hay estudios que detallen el tratamiento de TCA y DM1 sobretodo a largo plazo.
A continuación, se describe una recopilación de las recomendaciones halladas en la bibliografía revisada para este trabajo, cabe destacar que solo algunos de los puntos detallados en este apartado han demostrado beneficios:
1. Es muy importante el manejo por un equipo interdisciplinar (Endocrinología, Psiquiatría, Psicología, Nutrición, Enfermería, Educadora de diabetes, etc.).
2. El objetivo principal, como en los demás pacientes con TCA, se debe centrar en conseguir un peso normal con adecuado tratamiento nutricional, procurando un control glucémico que disminuya el riesgo de complicaciones agudas.
3. Diagnosticar y tratar los déficits de vitaminas y de macro y micronutrientes.
4. Tratamiento de comorbilidades Psiquiátricas (depresión, ansiedad o abuso de sustancias) con psicofármacos si estuvieran indicados.
5. Tratamiento Psicológico: terapia cognitivo-conductual, psicoterapia individual o grupal, terapia conductual o terapia familiar. La omisión o la modificación de la dosis de insulina sin causa aparente, se considera, como ya hemos dicho una conducta compensatoria.
6. Tratamiento de la diabetes: Monitorizar de forma estricta el cumplimiento del tratamiento con insulina y explicar al paciente y a la familia los riesgos que conlleva su omisión y/o la manipulación indebida de la dosis. Además se debe tener en cuenta la farmacodinamia y farmacocinética de los diferentes tipos ya que algunas insulinas ultrarrápidas tienen un tiempo de inicio de acción muy corto (incluso menos de 15 minutos) por lo que podría administrarse al inicio, una vez iniciada o al finalizar la ingesta lo que evitaría el riesgo de hipoglucemias.
7. Objetivos de control glucémico: Deben ser flexibles. En pacientes sin TCA los objetivos generales suelen ser: glucemia en ayunas y preprandial: 70 - 130 mg/dL, glucemia postprandial < 180 mg/dL. Estos objetivos se deben individualizar para cada situación, especialmente cuando se trata de los pacientes motivo de esta revisión, ya que en estos es aún más difícil y peligroso conseguir estos valores debido al alto riesgo de hipoglucemia severa.
8. La educación alimentaria: calcular las cantidades de comida y requerimientos nutricionales, eliminar mitos y creencias y normalizar la pauta dietética.
9. Enfermera educadora de diabetes: Explicar conceptos como recuento de raciones e intercambios, técnica de administración de insulina, conceptos de ratio y sensibilidad a la insulina, explicar a pacientes y familias el riesgo de complicaciones. Todos estos deben ser introducidos de forma gradual, pues, como se ha comentado en secciones previas de esta revisión, los regímenes que promuevan un incremento de la preocupación por algunos de estos conceptos podría incrementar el riesgo de desarrollo o recaída de un TCA. En los niños o adolescentes o incluso en los adultos los padres o familiares cercanos deberían hacerse caso del control de estos conceptos y de la administración de insulina.
10. El contexto terapéutico: el tratamiento puede llevarse a cabo mediante hospitalización institucional o en el domicilio, en hospital de día (en unidades de TCA) y/o en consultas externas. Para decidir esto hay que tener en cuenta los criterios utilizados en los TCA y también los criterios de mal control metabólico y/o riesgo de complicaciones agudas.
11. Necesidades educativas y sociales en niños y adolescentes: Se deben tener en cuenta en aquellos que necesiten hospitalización.
Tratamiento dietético-nutricional(1,22,32)
1. Se debe tener en cuenta el estado nutricional y el riesgo de síndrome de realimentación al momento de pautar una dieta.
2. Se ha observado que las personas sometidos a dietas rígidas tienen más riesgo de desarrollar síntomas de TCA, alteraciones del estado de ánimo, así como preocupación excesiva por el peso y las composiciones corporales, por lo que se recomienda el uso de dietas flexibles.
3. En el caso de los pacientes obesos con DM2 y TCA, el objetivo principal seguirá siendo el control de los síntomas de TCA, no la pérdida de peso. Es importante tenerlo en cuenta porque se contradice con el objetivo que se tiene al prescribir algunos fármacos para el tratamiento de la diabetes.
4. Reeducación de hábitos dietéticos: promoviendo comidas variadas dieta de mínimo 5 tomas (con 3 comidas principales) supervisadas
5. Al restaurar la glucemia, y debido al uso de la insulina se puede producir una ganancia de peso que debe ser discutido con el paciente para asegurar la adherencia al tratamiento (inicialmente podría deberse a edema periférico y no ha incremento de porcentaje de masa grasa). Por eso es importante establecer objetivos glucémicos laxos (descrito más adelante) además explicar los motivos de la ganancia de peso en todos los pacientes diabéticos.
6. Realizar registros de:
i. Atracones.
ii.Purgas o comportamientos compensatorios.
iii.Control glucémico y la dosis de insulina administrada.
iv.Sentimientos o pensamientos en relación con la comida.
Controversias y aspectos en estudio
Hay muchas áreas en el manejo del TCA y DM que requieren de mayor número de estudios. Entre estas áreas podemos encontrar:
1. Lo que se refiere al manejo nutricional (composición, eficacia de algunas pautas, etc.).
2. Tipos de insulina de acción prolongada y rápida y ultrarrápida, su seguridad y eficacia. No hay registrados trabajos estudios en curso.(34,35)
3. Liraglutide y su uso en los pacientes con TA, SCN, Está en marcha un estudio fase 3 llevado a cabo por la Universidad de Pensilvania. (llamado Binge Eating Liraglutide Intervention (BELIEVE) (35) para el uso en TA, pero con una cohorte pequeña.
4. Eficacia del abordaje psicológico.(35)
5. Efecto de los nuevos medicamentos aprobados para el tratamiento de la DM2 en pacientes con TCA.
7. Objetivos de Control Glucémico: deben ser flexibles En pacientes sin TCA, si bien se debe individualizar, los objetivos generales suelen ser: glucemia en ayunas y preprandial: 70 - 130 mg/dL, glucemia postprandial < 180 mg/dL. Estos objetivos son difíciles de lograr en pacientes con y sin TCA, pero en los primeros suele ser incluso contraproducente al incrementar el riesgo de hipoglucemia severa.
Conclusiones
La asociación de los TCA y la diabetes dificulta el tratamiento en todas las áreas, incrementa la morbi-mortalidad (cetoacidosis diabética, dislipemia, retinopatía, neuropatía, nefropatía) y disminuye la calidad de vida de estos pacientes.
La diabulimia es una entidad no reconocida en el DSM-5 pero que tiene características particulares muy importantes y que condicionan en gran medida el tratamiento y el pronóstico de estos pacientes. Otros TCA asociados a DM, son anorexia, bulimia, TA, SCN.
Los profesionales sanitarios deben estar atentos para detectar precozmente los signos de alarma de TCA en esta población especialmente vulnerable.
Se necesitan más estudios en la población general y española, a largo plazo y con mayor número de participantes para mejorar el diagnóstico precoz y el tratamiento de estos pacientes.
Financiación
Se ha realizado sin financiación externa
Conficto de interés
Los autores no declaran conflictos interés alguno.
Referencias
1. Margo E. Griffith J, Patel N, Jaser SS. Eating Disorders and Disordered Eating in Type 1 Diabetes: Prevalence, Screening, and Treatment Options Curr Diab Rep 2013; 13:909–16.
2. American Psychiatric Association: Diagnostic and Statistical Manual of Mental Disorders, 5th Ed. Arlington, VA, American Psychiatric Association, 2013.
3. American Diabetes Association. 2. Classification and diagnosis of diabetes:Standards of Medical Care in Diabetes 2020. Diabetes Care 2020;43(Suppl. 1):S14–31.
4. Sociedad Española de Endocrinología: Manual de Endocrinología y Nutrición. [Internet]. Madrid: 2019. [citado 07-de Enero de 2020]. Recuperado a partir de: https://manual.seen.es/home.
5. Kenneth Cusi, Role of Insulin Resistance and Lipotoxicity in Non-Alcoholic Steatohepatitis. Clin Liver Dis 2009; 13:545–63
6. Young-Hyman DL, Davis KL. Disordered Eating Behavior in Individuals With Diabetes Importance of context, evaluation, and classification. Diabetes Care,2010; 33: 683-9
7. Colton P, Olmsted MP, Daneman D, Farquhar JC, Wong H, Muskat S, et al. Eating Disorders in Girls and Women With Type 1 Diabetes: A Longitudinal Study of Prevalence, Onset, Remission, and Recurrence. Diabetes Care 2015;38:1212–17
8. Ministerio de Sanidad y Consumo. Guía de Práctica Clínica sobre Trastornos de la Conducta Alimentaria. 2009. https://portal.guiasalud.es/wp-Content/uploads/2018/12/GPC_440_Tt_Conduc_Alim_herram.pdf.
9. Delamater AM, Marrero DG. Behavioral Diabetes. Social Ecological Perspectives for Pediatric and Adult Populations. Springer Nature Switzerland AG 2020.
10. Jáuregui I, Herrero G, Bolaños P, Andrades C. Trastornos de la conducta alimentaria y obesidad. 1era. Madrid: Ed. Biblioteca Aula Médica; 2019.
11. Markowitz JT, Butler DA, Volkening LK, Antisdel JE, Anderson BJ, Laffel LM. Brief screening tool for disordered eating in diabetes: internal consistency and external validity in a contemporary sample of pediatric patients with type 1 diabetes. Diabetes Care. 2010 Mar 1;33(3):495-500.
12. Sancanutoa C, Jiménez-Rodríguez D, Tébar FJ, Hernández-Morante, JJ. Traducción y validación de un cuestionario para la detección de trastornos del comportamiento alimentario en pacientes con diabetes mellitus. Med Clin (Barc). 2017;148(12):548–54.
13. Pinna F, Diana E, Sanna L, Deiana V, Manchia M, Nicotra E, et al .Assessment of eating disorders with the diabetes eating problems survey – revised (DEPS-R) in a representative sample of insulin-treated diabetic patients: a validation study in Italy. BMC Psychiatry (2017) 17:262.
14. Menneghini LF, Spadola J, Florez H. Prevalence and associations of binge eating disorder in a Multiethnic population with type 2 diabetes. Diabetes Care 2006;29:2760.
15. Nicolau J, Simo R, Sanchis P, Ayala, L., Fortuny, R., Zubillaga, I, et al. Eating disorders are frequent among type 2 diabetic patients and are associated with worse metabolic and psychological outcomes: Results from a cross-sectional study in primary and secondary care settings. Acta Diabetologica, 2015; 52(6): 1037–44.
16. Doyle EA, Screening for Disordered Eating Behaviors in Adolescents and Young Adults with Type 1 Diabetes. Pediatric Nursing. 2016; 42(4): 197-200.
17. Diabetes Spectrum/Patient Information. ADA
18. American Diabetes Association. 13. Children and adolescents: Standards of Medical Care in Diabetes 2020. Diabetes Care 2020; 43(Suppl. 1):S163–82.
19. Keane S, Clarke M, Murphy M , McGrath D, Smith D, Farrelly N, et al. Disordered eating behaviour in young adults with type 1 diabetes mellitus. Journal of Eating Disorders 2018; 6:9.
20. Criego A, Crow S, Goebel-Fabbri AE, Kendall D, Parkin C..Eating Disorders and Diabetes: Screening and Detection. Diabetes Spectrum 2009, 22; 3: 143-6.
21. Jaworski M, Panczyk M, Śliwczyński AM, Brzozowska M, Janaszek K, Małkowski P,et al. A Ten-Year Longitudinal Study of Prevalence of Eating Disorders in the General Polish Type 2 Diabetes Population. Med Sci Monit, 2018; 24: 9204-12.
22. Chandran S, Prakrithi S, Supriya M, Kishor M, Diabulimia - The phenomenology of an under recognised juxtaposition between diabetes and eating disorders. Telangana Journal of Psychiatry, 2018; 4(1):6-10.
23. Nicolau J, Masmiquel Ll. Eating disorders and diabetes mellitus Trastornos de la conducta alimentaria y diabetes mellitus (Editorial). Endocrinol Nutr. 2015;62(7):297-9.
24. Kitabchi AE, Umpierrez GE, Miles JM, Fisher JN, Hyperglycemic Crises in Adult Patients With Diabetes. Diabetes Care, 2009; 32 (7): 1335-46.
25. Moosavi M, Kreisman S, Hall L, Intentional Hypoglycemia to Control Bingeing in a Patient with Type 1 Diabetes and Bulimia Nervosa. Can J Diabetes 39 (2015) 16-7.
26. García-Mayor RV, García-Soidán FJ. Eating disorders in type 2 diabetic people: Brief review. / Diabetes & Metabolic Syndrome: Clinical Research & Reviews; 11 (2017): 221–4.
27. Chao A, Wadden TA, Gorin AA, Tronieri JS, Pearl RL, Bakizada ZM, et al. Binge Eating and Weight Loss Outcomes in Individuals with Type 2 Diabetes: 4-Year Results from the Look AHEAD Study. Obesity (Silver Spring). 2017 November; 25(11): 1830–37.
28. Hood MM, Reutraku S, Crowley SJ. Night eating in patients with type 2 diabetes. Associations with glycemic control, eating patterns, sleep, and mood. Appetite 2014, Agosto; 79: 91-96.
29. Abbott S, Dindo N, Tahrani AA, Piya MK.Binge eating disorder and night eating syndrome in adults with type 2 diabetes: a systematic review. Journal of Eating Disorders (2018) 6:36
30. The TODAY study group. Binge Eating, Mood, and Quality of Life in Youth With Type 2 Diabetes Baseline data from THE TODAY STUDY GROUP. Diabetes Care 2011; 34:858–60.
31. Papel M, De Oliveira R, Ferreira W, Kupfer R, Freitas S, Raggio Luz, et al. Does binge-eating matter for glycemic control in type 2 diabetes patients? Journal of Eating Disorders. 2019; 7:30.
32. Gagnon C, Aimé A, Bélanger C. Comorbid Diabetes and Eating Disorders in Adult Patients: Assessment and Considerations for Treatment. 2012; 38 (4): 537-42.
33. Goebel-Fabbri A, Copeland P, Touyz S, Hay P. Eating disorders in diabetes: Discussion on issues relevant to type 1 diabetes and an overview of the Journal’s special issue. [Editorial], Journal of Eating Disorders, 2019; 7:27.
34. National Library of Medicine (NLM). ClinicalTrials.gov. USA GOV. C2020 [citado 2020 Feb 2]. Disponible en: https://clinicaltrials.gov/ct2/home
35. AEMPS: Agencia Española de Medicamentos y Productos Sanitarios: Madrid: c2008 [citado 2020 Feb 2]. Disponible en: https://www.aemps.gob.es/reec/public/web.html
